Суставы стопы: лечение и особенности заболеваний ног
Нижние конечности принимают на себя вес всего тела, поэтому страдают от травм, различных нарушений они чаще прочих участков опорно-двигательного аппарата. Особенно это актуально для стоп, ежедневно получающих ударную нагрузку при ходьбе: они уязвимы, а потому появляющиеся в них болевые ощущения могут говорить о целом перечне заболеваний или патологий. Какие суставы страдают чаще остальных и как им помочь?
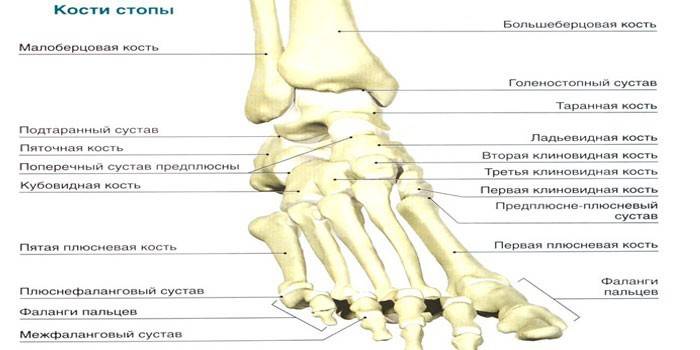
Строение стопы
Кости в этой зоне человеческого тела протянуты от пятки до самых кончиков пальцев и их насчитывается 52 шт., что составляет ровно 25% от всего количества костей скелета человека. Традиционно стопу делят на 2 отдела: передний, состоящий из зон плюсны и пальцев (включая фаланги скелета стопы), и задний, сформированный костями предплюсны. По форме передний отдел стопы похож на пясти (трубчатые кости кисти) и фаланги пальцев рук, но он менее подвижен. Общая же схема выглядит так:
- Фаланги – набор из 14-ти трубчатых коротких костей, 2 из которых относятся к большому пальцу. Остальные собраны по 3 шт. для каждого из пальцев.
- Плюсна – короткие трубчатые кости в количестве 5-ти шт., которые находятся между фалангами и предплюсной.
- Предплюсна – оставшиеся 7 костей, из которых самой крупной является пяточная. Остальные (таранная, ладьевидная, кубовидная, клиновидные промежуточная, латеральная, медиальная) значительно меньше.
Что такое суставы стопы
Подвижные сочленения – соединенная пара звеньев, обеспечивающих движение костей скелета, которые разделены щелью, на поверхности имеют синовиальную оболочку и заключены в капсулу или сумку: такое определение дают суставам в официальной медицине. Благодаря им стопа человека подвижна, поскольку они располагаются на участках сгибания и разгибания, вращения, отведения, супинации (вращения кнаружи). Движения совершаются при помощи скрепляющих эти сочленения мышц.
Особенности суставов
Фаланги, составляющие сегменты пальцев стопы, имеют межфаланговые сочленения, которые связывают между собой проксимальные (ближние) с промежуточными, а промежуточные – с дистальными (дальние). Капсула межфаланговых суставов очень тонкая, имеет нижнее укрепление (подошвенные связки) и боковое (коллатеральные). В отделах плюсны стопы насчитывается еще 3 вида суставов:
- Таранно-пяточный (подтаранный) – представляет собой сочленение из таранной и пяточной костей, характеризуется формой цилиндра и слабым натяжением капсулы. Каждая кость, формирующая таранно-пяточный сустав, облачена в гиалиновый хрящ. Укрепление осуществляется 4-мя связками: латеральной, межкостной, медиальной, таранно-пяточной.
- Таранно-пяточно-ладьевидный – имеет шаровидную форму, собран из суставных поверхностей 3-х костей: таранной, пяточной и ладьевидной, находится перед подтаранным сочленением. Головку сочленения формирует таранная кость, а остальные присоединяются к ней впадинами. Фиксируют его 2 связки: подошвенная пяточно-ладьевидная и таранно-ладьевидная.
- Пяточно-кубовидный – формируется задней поверхностью кубовидной кости и кубовидной поверхностью пяточной кости. Функционирует как одноосный (хотя имеет седловидную форму), обладает тугим натяжением капсулы и изолированной суставной полостью, укреплен 2-мя видами связок: длинной подошвенной и пяточно-кубовидной подошвенной. Играет роль в увеличении амплитуды движений отмеченных выше сочленений.
- Поперечный сустав предплюсны – является сочленением пяточно-кубовидного и таранно-пяточно-ладьевидного суставов, имеющим S-образную линию и общую поперечную связку (благодаря которой и происходит их объединение).
Если же рассматривать зону плюсны, здесь кроме уже упомянутых межфаланговых сочленений присутствуют межплюсневые. Они тоже очень маленькие, необходимые для соединения оснований плюсневых костей. Каждое из них зафиксировано 3-мя видами связок: межкостными и подошвенными плюсневыми и тыльными. Кроме них в зоне предплюсны имеются такие сочленения:
- Плюсне-предплюсневые – представляют собой 3 сустава, которые служат связующим элементом между костями зон плюсны и предплюсны. Расположены они между медиальной клиновидной костью и 1-ой плюсневой (седловидное сочленение), между промежуточной с латеральной клиновидными и 2-ой с 3-ей плюсневой, между кубовидной и 4-ой с 5-ой плюсневой (плоские сочленения). Каждая из суставных капсул фиксируется к гиалиновому хрящу, а укрепляется 4-мя видами связок: предплюснево-плюсневыми тыльной и подошвенной, а межкостными клиноплюсневыми и плюсневыми.
- Плюснефаланговые – шаровидной формы, состоят из основы проксимальных фаланг пальцев стопы и 5-ти головок плюсневых костей, у каждого сочленения имеется собственная капсула, фиксирующаяся к краям хряща. Ее натяжение слабое, укрепление с тыльной стороны отсутствует, с нижней обеспечивается подошвенными связками, а с боковых сторон фиксацию дают коллатеральные. Дополнительно стабилизацию дает поперечная плюсневая связка, проходящая между головок одноименных костей.
Заболевания суставов стопы ног
Нижние конечности подвергаются нагрузкам ежедневно, даже если человек ведет не самый активный образ жизни, поэтому травматизация суставов ног (в особенности стоп, принимающих вес тела) происходит с особой частотой. Сопровождается она деформацией и воспалением, приводит к ограничению двигательной активности, увеличивающейся по мере прогрессирования заболевания. Определить, почему болят суставы стопы, способен только врач на основании проведенной диагностики (рентген, МРТ, КТ), но самыми частыми являются:
- Растяжение – травмирование не суставов, а связок, которое происходит ввиду повышенной нагрузки на них. Преимущественно от этой проблемы страдают спортсмены. Боль в стопе наблюдается у голеностопного сустава, усиливается во время ходьбы, ограничение движения среднее. При слабом растяжении присутствует только дискомфорт с болезненностью при попытках переноса веса на ногу. Поврежденная зона может отечь, нередко на ней наблюдается обширная гематома.
- Вывих – нарушение конфигурации сустава посредством выхода содержимого суставной капсулы наружу. Болевой синдром острый, препятствует движению полностью. Управлять суставом невозможно, стопа остается зафиксирована в том положении, которое получила на момент повреждения. Без помощи специалиста проблему не решить.
- Перелом – нарушение целостности кости, преимущественно ввиду воздействия на нее ударной силы. Боль острая, резкая, приводит к полной невозможности движения. Стопа деформируется, отекает. Могут наблюдаться гематомы, покраснение кожи (гиперемия). Определить перелом и его характер (открытый, закрытый, со смещением) можно только посредством рентгена.
- Артроз – дегенеративный процесс в хрящевой ткани суставов, постепенно затрагивающий соседние мягкие ткани и кости. На фоне постепенного уплотнения капсулы сочленения происходит уменьшение амплитуды движения сустава. Боль при артрозе стоп ноющая, в состоянии покоя ослабевает. При ходьбе ощущается хруст суставов.
- Артрит – воспалительный процесс суставов, который не поддается полной остановке. Спровоцировать артрит могут травмы, инфекции, диабет, подагра, сифилис. Не исключена аллергическая природа. Болевой синдром присутствует только в периоды обострения, но проявляет себя с такой силой, что человек неспособен двигаться.
- Бурсит – воспаление суставов стопы в области околосуставных сумок, преимущественно возникающее ввиду избыточных нагрузок на ноги (с высокой частотой диагностируется у спортсменов). Затрагивает преимущественно голеностоп, при вращении которого боль усиливается.
- Лигаментит – воспалительный процесс в связках стопы, который спровоцирован травмой (может развиться на фоне перелома, вывиха или растяжения), либо инфекционным заболеванием.
- Лигаментоз – редкая (относительно перечисленных выше проблем) патология, затрагивающая связочный аппарат стоп и носящая дегенеративно-дистрофический характер. Характеризуется разрастанием волокнистой хрящевой ткани, из которой состоят связки, и последующим ее кальцифицированием.
- Остеопороз – распространенная системная патология, затрагивающая весь опорно-двигательный аппарат. Характеризуется повышением ломкости костей за счет изменений в костной ткани, частым травмированием суставов (вплоть до переломов от минимальной нагрузки).
Боль в суставе ноги у стопы могут вызывать не только приобретенные заболевания, но и некоторые патологии, подразумевающие деформацию ступни. Сюда относят плоскостопие, развивающееся на фоне ношения неправильно подобранной обуви, ожирения или остеопороза, полую стопу, косолапость, являющуюся преимущественно врожденной проблемой. Последняя характеризуется укорочением ступни и подвывихом в области голеностопа.
Симптомы
Основным признаком проблем с сочленениями стопы является болевой синдром, но он может свидетельствовать буквально о любом состоянии или патологии, от травмы до врожденных нарушений. По этой причине важно правильно оценить характер боли и увидеть дополнительные признаки, по которым удастся точнее предположить, с каким заболеванием столкнулся человек.
Бурсит
По силе боли в области воспаленных зон бурсит сложно сравнить с остальными заболеваниями, поскольку она интенсивная и острая, особенно в момент вращения голеностопа. Если проводить пальпацию пораженного участка, болевой синдром тоже обостряется. Дополнительными симптомами бурсита являются:
- локальная гиперемия кожного покрова;
- ограничение объема движений и снижение их амплитуды;
- гипертонус мышц пораженной конечности;
- локальный отек ноги.
Остеопороз
На фоне увеличения ломкости костей, обусловленной снижением массы костной ткани и изменениями ее химического состава, главным симптомом остеопороза становится повышенная уязвимость сочленений и нижних конечностей в целом. Характер боли приступообразный, острый, усиление ее происходит при пальпации. Дополнительно присутствуют:
- перманентная боль ноющего характера;
- быстро наступающая усталость при нагрузке;
- затруднения при выполнении привычной двигательной активности.
Артрит
Воспалительный процесс затрагивает все сочленения, находящиеся в стопе, и он может носить первичный или вторичный характер. При наличии дополнительных заболеваний, на фоне которых развился артрит, симптоматика будет шире. Примерный перечень признаков, по которым можно определить эту болезнь, следующий:
- отек зоны пораженного сочленения или больной стопы полностью;
- гиперемия кожных покровов в области воспаления;
- боль постоянная, имеет ноющий характер, накатывает приступами до полной блокировки движения;
- деформация стопы на поздних стадиях болезни;
- утрата функций пораженных суставов;
- общее недомогание – повышение температуры, головные боли, нарушения сна.
Артроз
Медленное течение дегенеративных процессов в хрящевой ткани на начальной стадии человеком почти не замечается: болевые ощущения слабые, ноющие, вызывают только легкий дискомфорт. По мере усиления разрушения тканей и увеличения области поражения (с вовлечением костной ткани) появляются следующие симптомы:
- хруст в суставах при их активности;
- острая боль при физических нагрузках, стихающая в состоянии покоя;
- деформация пораженного участка;
- увеличение сочленения на фоне отека мягких тканей.
Лигаментит
При воспалительном процессе, протекающем в связочном аппарате, болевые ощущения умеренные, преимущественно обостряются при переносе веса на поврежденную ногу и движении. Заболевание выявляется исключительно при проведении УЗИ или МРТ, поскольку по симптоматике лигаментит схож с травматическим повреждением связок. Признаки такие:
- ограничение двигательной активности стопы;
- появление отека в области поражения;
- ощущение онемения пальцев пораженной ноги;
- повышение чувствительности (при прикосновениях) области воспаления;
- невозможность полностью согнуть или разогнуть конечность в больном суставе (контрактура).
Артрит стопы: симптомы и лечение
Содержание статьи
Что такое артрит стопы
Артрит стопы – важнейшего элемента опорно-двигательной системы человека – подразумевает искажение анатомических свойств, механики и нарушение функции стопы и ноги в целом.
Воспалительное заболевание стопы имеет крайне негативные последствия, поскольку на стопу ноги возложены природой значимые задачи: обеспечивать вертикальное положение туловища, помогать держать равновесие тела, совершать рессорную и толчковую функции. Кроме того, стопа богата рефлексогенными участками.
 Опорно-двигательный аппарат – сложная система, в которой все части взаимосвязаны и влияют друг на друга, из-за чего артрит стопы способен вызвать нарушение деятельности не только всей конечности, но и позвоночника (из-за неправильного перераспределения нагрузки). А позвоночник – это стержень человеческого организма, по которому проходит спинной мозг. Поэтому в дальнейшем, по мере прогрессирования, артрит может затронуть жизненно важные органы всего организма.
Опорно-двигательный аппарат – сложная система, в которой все части взаимосвязаны и влияют друг на друга, из-за чего артрит стопы способен вызвать нарушение деятельности не только всей конечности, но и позвоночника (из-за неправильного перераспределения нагрузки). А позвоночник – это стержень человеческого организма, по которому проходит спинной мозг. Поэтому в дальнейшем, по мере прогрессирования, артрит может затронуть жизненно важные органы всего организма.
Стопу ноги составляет достаточно большое количество маленьких костей, соединенных суставами, формирующими дугу предплюсны и обеспечивающими подвижность стопы. Любой из этих мелких суставов (например, сустав Лисфранка или Шопарово соединение) при неблагоприятных условиях способен воспалиться, причем со временем воспаление при артритах имеет свойство распространяться и захватывать новые зоны, ведя к разрушению тканей, ослаблению подвижности и даже полной обездвиженности, то есть инвалидизации пациента с артритом стопы.
Причин, способных вести к риску артрита стопы множество. Это генетическая склонность, инфекционные агенты (грибки, вирусы, бактерии), обменные нарушения, травматические повреждения стопы, излишняя масса тела, возрастное старение костно-мышечной системы, слишком высокие нагрузки или малоподвижность, неправильная обувь, вредные привычки, дефицит микроэлементов в питании, стрессы, другие хронические заболевания (например, диабет), индивидуальные особенности организма и строения стоп.
По причине появления обычно выделяется несколько разновидностей артрита стопы: подагрический артрит (вследствие отложения солей мочевой кислоты в тканях), ревматоидный артрит (аутоиммунная атака соединительной ткани), реактивный артрит (инфекционный), травматический артрит (из-за попадания микроорганизмов в травмированные ткани), остеоартрит (остеоартроз, возрастное разрушение гиалинового хряща с присоединением воспаления).
 Симптомы артрита стопы
Симптомы артрита стопы
 Несмотря на то, что каждый вид артрита стопы характеризуется собственными специфическими признаками, все виды артрита имеют несколько основных общих симптомов:
Несмотря на то, что каждый вид артрита стопы характеризуется собственными специфическими признаками, все виды артрита имеют несколько основных общих симптомов:
Боль в месте поражения. Пожалуй, главный симптом артрита. Поначалу слабая, на которую большинство не обращают внимания. Затем боли усиливаются до такой степени, что приходится их снимать обезболивающими препаратами. При этом подагрический артрит стопы ноги может сразу давать сильную боль. Как правило, болевые ощущения возникают и в покое, и в движении, но в движении она значительно усиливаются. Настоятельно рекомендуется принимать меры уже при незначительных болях при артрите стопы, чтобы не позволить заболеванию произвести серьезные разрушения суставов ног и всего опорно-двигательного аппарата.
Краснота кожных покровов, локальное повышение температуры и отекание по причине воспаления стопы ноги. Эти симптомы артрита стопы периодически появляются и пропадают. Но их исчезновение говорит не о том, что болезнь прошла, а лишь о том, что наступила ремиссия (временное состояние, когда артрит стопы практически никак себя не проявляет, симптомы «стёртые» или отсутствуют).
Ограничение подвижности, уменьшение двигательной амплитуды в воспаленных суставах при артрите стопы – обязательный симптом. На начальных стадиях артрита стопы скованность в суставе возникает по утрам, сразу после вставания с постели. Стоит человеку несколько минут походить, как тугоподвижность проходит. Это очень важный признак артрита стопы, которым необходимо заняться как можно скорее с помощью квалифицированного специалиста. Дальше будет только хуже: скованность при артрите стоп может сопровождать всё время.
Деформация сустава (опухание, искривление, шишки, узелки, «косточки», костные эрозии, выворачивание пальцев ноги) – симптом запущенных стадий артрита стопы. Походка ухудшается, пальцы ног могут приобретать когтеобразную или молотовидную форму, происходят анкилозы и подвывихи суставов стопы, вальгусные деформации.
 Артрит стопы – диагностика
Артрит стопы – диагностика
 Если вовремя забить тревогу и обратиться в лечебное учреждение, шансы на благополучный исход терапии артрита стопы могут стать несравненно выше. Самолечение артрита недопустимо! Это заболевание слишком серьёзно, чтобы пускать его на самотёк. Врач-ревматолог или ортопед проведет внешний осмотр, опросит пациента о самочувствии, отметит наличие и выраженность объективных симптомов артрита стопы и назначит дальнейшие обследования: анализы в лаборатории и инструментальные методы.
Если вовремя забить тревогу и обратиться в лечебное учреждение, шансы на благополучный исход терапии артрита стопы могут стать несравненно выше. Самолечение артрита недопустимо! Это заболевание слишком серьёзно, чтобы пускать его на самотёк. Врач-ревматолог или ортопед проведет внешний осмотр, опросит пациента о самочувствии, отметит наличие и выраженность объективных симптомов артрита стопы и назначит дальнейшие обследования: анализы в лаборатории и инструментальные методы.
Лабораторный анализ крови при артрите даёт информацию о количестве мочевой кислоты и глюкозы в крови, выявит ревматоидный фактор и иммунологические параметры. В некоторых случаях бывает необходима пункция синовиальной жидкости (суставной смазки) сустава стопы.
Инструментальная диагностика включает рентгенологическое исследование состояния суставов стопы, компьютерную томографию, УЗИ суставов стопы, магнитно-резонансную томографию (МРТ).
Комплексное профессиональное обследование даст яркую картину артрита стопы и позволит доктору подобрать оптимальную схему лечения артрита с использованием современных средств и методов.
 Артрит суставов стопы – лечение
Артрит суставов стопы – лечение
Как лечить артрит стопы, должен решать исключительно квалифицированный специалист – ортопед, ревматолог. Терапия артрита стопы должна вестись по назначению и строгим контролем лечащего врача, поскольку это заболевание очень серьёзное и при неграмотном подходе способно вести к обездвиживанию пациента. Лечение рекомендуется комплексное: то есть одного средства для борьбы с артритом суставов стопы явно недостаточно – необходимо применять одновременное несколько препаратов и методов.
Традиционный комплекс лечения артрита стопы состоит из средств, относящихся к различным направлениям: это фармпрепараты, физиотерапия, лечебная физкультура, а на тяжелой стадии – оперативное вмешательство. Данная схема подходит для всех видов артрита стопы, но конкретные лекарства и методы подбираются под каждую разновидность артрита мелких суставов стопы отдельно, с учетом индивидуальных особенностей организма больного человека.
 Лекарственная терапия
Лекарственная терапия
 Обширный список нестероидных противовоспалительных препаратов (НПВС), применяемых как внутрь, так и наружно, может помочь снять воспаление, отек и боль в ногах, но даёт вредное побочное действие на ЖКТ, печень, почки.
Обширный список нестероидных противовоспалительных препаратов (НПВС), применяемых как внутрь, так и наружно, может помочь снять воспаление, отек и боль в ногах, но даёт вредное побочное действие на ЖКТ, печень, почки.
Глюкокортикоидные гормоны при артритах обычно применяются в виде инъекций в случая неэффективности НПВС, ограниченно и под наблюдением врача.
Хондропротекторы – глюкозамин и хондроитин – «строительный материал» для хрящевой ткани, призванный остановить разрушение хряща и произвести частичное восстановление структур сустава при артрите стопы.
Антибиотики – назначаются врачом при наличии инфекции, причем лекарство подбирается индивидуально, в зависимости от характера инфекционного агента.
Цитостатики – выписываются для лечения ревматоидного артрита стопы, и только при чрезвычайной необходимости, так как их действие заключается в угнетении иммунных сил организма.
Параллельно рекомендуется приём витаминов (С, Д3, группы В), микроэлементов, БАД, общеукрепляющих препаратов.
 Физиотерапия
Физиотерапия
 Физиотерапия предлагает для лечения артрита стопы целый ряд разнообразных процедур, чьё действие основано на естественных физических факторах. Выбор средств производится с учётом вида артрита стопы, степени тяжести болезни, противопоказаний, возрастных и личных особенностей пациента.
Физиотерапия предлагает для лечения артрита стопы целый ряд разнообразных процедур, чьё действие основано на естественных физических факторах. Выбор средств производится с учётом вида артрита стопы, степени тяжести болезни, противопоказаний, возрастных и личных особенностей пациента.
Примите к сведению, что обычно физиотерапевтические методы не назначаются в фазу обострения хронического артрита стопы. Исключение составляют некоторые современные аппараты магнитной импульсной терапии со специальным режимом против воспаления и боли, разработанным непосредственно для борьбы с обострениями артрита суставов стоп.
Магнитотерапия. Улучшает кровоток и обмен веществ в ногах, усвоение лекарств. Устраняет воспаление, отёк, спазм и боль в стопах. Положительно влияет на качество сна, повышает двигательные возможности суставов. Обладает системным действием, влияя на причины артрита, а не только на симптоматику. Уникальность метода в том, что он подходит больным артритом очень пожилого возраста, пациентам с другими заболеваниями, ослабленным больным и даже детям.
Электрофорез. При артрите стоп посредством электрического тока доставляются медикаментозные препараты к месту поражения. Метод расширяет сосуды, расслабляет, обезболивает, обладает противоотёчным действием при артрите области стопы.
Фонофорез гидрокортизона. С помощью звуковой волны вводит лекарственные вещества в нужную зону стопы, увеличивая их усвояемость и эффективность. Способствует восстановлению сустава стопы.
УФО (ультрафиолетовое облучение суставов стопы волнами средней длины). Снижает чувствительность в поражённой области ноги, облегчая болевой синдром. Увеличивает синтез витамина D3, важного для костно-мышечной системы. Активизирует кровообращение и обменные процессы в стопах.
Амплипульстерапия. Способна оказать быстрое обезболивающее действие при артрите мелких суставов ног.
Диадинамотерапия. воздействие на ткани сустава стопы электрическим током частотой 50-100 Гц с целью обезболивания, усиления кровоснабжения и питания тканей, стимуляции атрофированных мышц.
Грязелечение. Парафинолечение. Глиняные обертывания. Обладают схожими термическими и механическими эффектами, ускоряют кровообращение, обмен веществ, тормозят дегенерацию хряща и других тканей. При артрите стопы полезны также лечебные ванны (например, радоновые).
В качестве ортопедической меры может быть рекомендовано наложение шины из гипса – для фиксации стопы и уменьшении нагрузки на конечность. Пациенту с артритом тогда приходится использовать костыли.
Если лечить артрит стопы ноги правильно, есть надежда остановить развитие заболевания и позволить пациенту чувствовать себя относительно нормально.
 Хирургическое лечение
Хирургическое лечение
Хирургическая операция (эндопротезирование суставов стоп, артропластика) – крайняя мера, которая подходит в том случае, если консервативная тактика лечения себя исчерпала, а результаты оставляют желать лучшего. В частности – деформации сустава стопы стали слишком выраженными или палец стал молоткообразным (тогда может быть произведена резекция пальца ноги).
 Дополнительные рекомендации
Дополнительные рекомендации
Помимо лечебных мероприятий пациенту настоятельно предписывается правильное питание (при подагрическом артрите – специальная диета), отказ от вредных привычек, ношение удобной обуви с супинаторами, профессиональный лечебный массаж. В дополнение можно применять проверенные временем народные рецепты: компрессы с камфорным спиртом, горчичным порошком, редькой, яблочным уксусом (вне обострения); ножные ванночки с дубовой корой, морской солью, травами. Перед применением обязательно посоветуйтесь с лечащим врачом и проведите тест на аллергию.
Помните, артрит сустава ноги – опасное заболевание, но не приговор, если подойти к делу грамотно, терпеливо и добросовестно. Со стороны доктора требуется подбор оптимальной системы лечения артрита стопы, а задача пациента – как можно быстрее обратиться в больницу с проблемой в ногах, а затем ответственно выполнять все назначения.
Анатомия суставов стопы и их заболевания

Стопа – это дистальный отдел нижней конечности человека и представляет собой сложное сочленение мелких костей, которые образуют своеобразный и крепкий свод и служат опорой во время передвижения или стояния. Нижняя часть стопы, которая непосредственно соприкасается с землей, называется подошвой (или ступней), противоположная сторона носит название тыльной стороны стопы. По строению скелета стопы ее можно разделить на 3 части:
Благодаря множеству сочленений и сводчатой конструкции стопа обладает удивительной прочностью, но одновременно гибкостью и эластичностью. Основная функция стопы – удерживать тело человека в вертикальном положении и обеспечивать его движение в пространстве.
Скелет стопы
Чтобы разобраться в строении суставов стопы, необходимо иметь представление об анатомии ее костей. Каждая стопа состоит из 26 отдельных костей, которые разделены на 3 части.
- таранная кость,
- пяточная,
- ладьевидная,
- латеральная, промежуточная и медиальная клиновидные,
- кубовидная.
Плюсна , которая состоит из 5 коротких трубчатых косточек, расположенных между предплюсной и проксимальными фалангами пальцев ног.
Фаланги пальцев – это короткие трубчатые кости, которые образуют сегменты пальцев ног (проксимальная, промежуточная и дистальная фаланги). Все пальцы, кроме первого, состоят из 3 фаланг. Большой палец в своем составе имеет только 2 фаланги, как и на руках.
Особенности суставов стопы
Межпредплюсневые
Кости плюсны образуют между собой целую группу сочленений. Рассмотрим их подробнее.
Подтаранный
В его образовании принимают участие пяточная и таранная кости. Сочленение имеет цилиндрическую форму. Суставная капсула плохо натянута. Поверхности костей, которые образуют сустав, покрыты гладким гиалиновым хрящом, по краю которого и крепится капсула сочленения. Снаружи сочленение дополнительно укреплено несколькими связками: межкостной, латеральной и медиальной, таранно-пяточными.
Таранно-пяточно-ладьевидный
Как понятно из названия, сочленение образовано суставными поверхностями таранной, пяточной и ладьевидной костей. Располагается впереди от подтаранного. Таранная кость образует головку сустава, а остальные две – суставную впадину для нее. По форме сустав относится к шаровидным, но движения в нем возможны только вокруг одной сагиттальной оси. Капсула сочленения крепится по краям гиалинового хряща, который покрывает суставные поверхности. Укреплен сустав такими связками: таранно-ладьевидная, пяточно-ладьевидная подошвенная.
Пяточно-кубовидный
Располагается между суставными поверхностями пяточной и кубовидной костей. По форме сочленение седловидное, но движения возможны только вокруг одной оси. Капсула туго натянута и крепится по краям суставных хрящей. Сочленение участвует в движениях двух предыдущих суставов, увеличивая амплитуду движений. Укрепляют его такие связки: длинная подошвенная, пяточно-кубовидная подошвенная.
Данное сочленение вместе с таранно-пяточно-ладьевидным принято выделять в один сустав, который называется поперечный сустав предплюсны. Линия сочленения имеет S-образную форму. Оба сочленения разделены между собой, но имеют одну общую связку – раздвоенную.
Клиноладьевидный
Это сложное сочленение, в построении которого принимают участие ладьевидная, кубовидная и три клиновидные кости предплюсны. Все отдельные суставы заключены в одну суставную капсулу, которая крепится по краям суставных хрящей. Укреплено сочленение такими связками и является малоподвижным:
- тыльные и подошвенные клиноладьевидные,
- тыльная и подошвенная кубовидно-ладьевидная,
- тыльная и подошвенная клинокубовидная,
- тыльные и подошвенные межклиновидные.
Предплюсне-плюсневые
Данная группа сочленений соединяет между собой кости предплюсны и плюсны. Всего существует три таких сустава:
- между медиальной клиновидной косточкой и 1 плюсневой;
- между латеральной, промежуточной клиновидными и 2-3 плюсневыми костями;
- между кубовидной и 4-5 плюсневыми костями.
Первый сустав по форме седловидный, остальные – плоские. Линия этих сочленений неровная. Каждое сочленение имеет отдельную капсулу, которая крепится по краям суставных гиалиновых хрящей. Укреплены сочленения такими связками: тыльные и подошвенные предплюсне-плюсневые, межкостные плюсневые и клиноплюсневые.
Межплюсневые
Это маленькие сочленения, которые соединяют между собой основания отдельных плюсневых костей. Каждый такой сустав укреплен связками: межкостными плюсневыми, тыльными и подошвенными плюсневыми. Пространство между трубчатыми костями плюсны называются межкостными плюсневыми промежутками.
Плюснефаланговые
В построении этих сочленений принимают участие головки 5 плюсневых костей и основы проксимальных фаланг пальцев. Каждое сочленение имеет свою капсулу, которая крепится по краям хряща сочленения, она плохо натянута. По форме все эти суставы шаровидные.
С тыльной стороны капсула ничем не укреплена, с боков присутствуют коллатеральные связки, а с подошвенной стороны – подошвенные. Кроме того, между головками всех плюсневых косточек проходит глубокая поперечная плюсневая связка.
Межфаланговые суставы стопы
Данная группа суставов соединяет проксимальные фаланги пальцев с промежуточными, а промежуточные с дистальными. По форме они относятся к блоковидным. Суставная капсула тоненькая, снизу укреплена подошвенными связками, а по сторонам – коллатеральными.
Частые болезни
Ежедневно суставы стопы подвергаются колоссальным нагрузкам, выдерживая вес всего тела. Это приводит к частой травматизации отдельных компонентов сочленений, что может сопровождаться воспалением и деформацией. Как правило, основным симптомом болезней суставов стопы является боль, но сразу установить ее причину сложно, так как существует много патологий, поражающих данные сочленения. Рассмотрим детальнее самые частые из них.
Артроз
Деформирующий остеоартроз суставов стоп – это довольно частая патология, особенно среди женщин. Как правило, начинается болезнь в возрасте 40-50 лет, хотя встречаются и более ранние случаи патологии. Чаще всего страдает плюснефаланговый сустав большого пальца.
Данное заболевание часто ошибочно называют подагрой из-за схожести в локализации патологического процесса, хотя ничего общего между данными недугами нет. Также многие связывают заболевание с мифическим отложением солей, нездоровым питанием, что также не соответствует реальности.
На самом деле образование шишки на суставе большого пальца и деформация прочих структурных компонентов стопы связана с негативным влияние следующих факторов и, как правило, развивается у генетически склонных к этому людей:
- травматические повреждения скелета стопы в прошлом (ушибы, переломы, вывихи);
- некоторые особенности строения стопы, например, у лиц с широкой ступней;
- наличие врожденных или приобретенных видов деформаций, например, плоскостопие;
- ношение неудобной и модельной обуви, не подходящей по размеру, туфель на высоких каблуках;
- избыточный вес и ожирение;
- постоянные перегрузки суставов стопы (деятельность, которая связана с длительным стоянием, хождением, бегом, прыжками);
- наличие артрита в анамнезе;
- эндокринные и обменные заболевания;
- врожденные или приобретенные деформации суставов ног (тазобедренных, коленных, голеностопных), что приводит к неправильному распределению нагрузки на стопы и их постоянному микротравмированию.
Болезнь характеризируется 3 стадиями и медленным, но неуклонным прогрессированием:
- 1 стадия : пациент жалуется на боль в стопах, которая возникает после длительных перегрузок или в конце рабочего дня, быстро проходит спустя несколько часов отдыха самостоятельно. Деформации, как таковой еще нет, но внимательные к себе лица могут заметить минимальное отклонение большого пальца наружу. Также часто появляется хруст при движениях в суставах.
- 2 стадия : теперь боль появляется даже после обычных нагрузок и часто для ее устранения пациентам приходится прибегать к лечению обезболивающими и противовоспалительными средствами. Деформация пальца становится заметной, у всех пациентов увеличивается размер обуви, ее становится трудно подобрать, учитывая выпирающую косточку и отклонение большого пальца в сторону.
- 3 стадия : боль становится постоянной и не снимается полностью анальгетиками. Палец и вся стопа сильно деформированы, частично утрачивается опорная функция стопы.
Лечить болезнь нужно начинать на начальных этапах. Только в таком случае можно замедлить ее прогрессирование. Основные лечебные мероприятия – это устранение всех факторов риска и возможных причин развития артроза. В дополнение могут применяться лекарственные методики терапии, различные народные средства, физиопроцедуры и лечебная физкультура. В случае, когда патологический процесс зашел далеко, поможет только операция. Хирургическое вмешательство может быть щадящим (артродез, резекция экзостозов, артропластика) или радикальным (эндопротезирование).
Артрит
Воспаляться могут абсолютно все сочленения стопы. В зависимости от причин выделяют первичные и вторичные артриты. В первом случае повреждается непосредственно сустав, во втором его воспаление является следствием основной болезни.
Самые частые причины артритов стопы:
- системные заболевания соединительной ткани – ревматоидный артрит, ревматический артрит, воспаление суставов при системной красной волчанке, дерматомиозите, склеродермии, синдроме Шарпа;
- инфекции (гнойные грибковые, паразитарные артриты, реактивные воспаления суставов, вызванные инфекцией мочеполовой системы, кишечными возбудителями);
- аллергические реакции организма с развитием аллергического артрита (особенно часто встречается у детей раннего возраста);
- посттравматические вследствие ушибов, вывихов, гемартрозов, синовитов;
- обменные нарушения, например, при подагре, когда в капсуле сустава откладываются соли мочевой кислоты;
- специфические артриты при сифилисе, туберкулезе, бруцеллезе.
Независимо от причины симптомы артрита более или менее схожи между собой. Пациенты жалуются на:
- боль в пораженных суставах, характер которой и интенсивность зависят от этиологии воспаления;
- отек пораженного сочленения или целой стопы;
- покраснение кожи над воспаленным участком;
- в некоторых случаях появляются признаки общего недомогания: повышение температуры, общая слабость, усталость, боли в мышцах тела, нарушение сна и аппетита, сыпь на коже;
- нарушение функции сочленения из-за боли и отека;
- в случае хронического артрита – постепенная деформация стопы и частичная или полная утеря ее функций.
Лечение артрита в первую очередь должно быть направлено на устранение его первопричины. Поэтому заниматься терапией должен только специалист после постановки правильного диагноза. Неверное лечение – это прямой путь к развитию хронической формы воспаления и деформации суставов стопы.
Деформации стопы
Деформации стоп могут быть как врожденными, так и приобретенными. Они обусловлены изменением формы или длины костей, укорочением сухожилий, патологией мышц, суставного и связочного аппарата стопы.
Плоскостопие
При развитии этой патологии происходит уплощение всех сводов стопы, из-за чего нарушаются ее амортизационные способности. Плоскостопие может быть врожденным, а может возникать в процессе жизнедеятельности человека вследствие чрезмерных нагрузок на нижние конечности, перенесенного рахита, развития остеопороза, различных травм, ожирения, ношения неподходящей обуви, поражений нервных окончаний ног.
Косолапость
Это достаточно распространенный вид деформации стопы, как правило, носит врожденный характер. Характеризируется укорочением стопы и ее положением по типу супинации, что вызвано подвывихом в голеностопе. Приобретенная форма деформации развивается из-за парезов или параличей, травматических повреждений мягких тканей или скелета нижних конечностей.
Среди других видов деформации стоп (менее встречаемых) следует назвать конскую, пяточную и полую стопу.
Существует еще много заболеваний, способных поражать суставы стоп, например, травматические повреждения или опухоли. Но, как правило, все они проявляются достаточно схожей симптоматикой. Поэтому в случае развития боли, усталости, отека, деформации структур стопы в обязательном порядке обратитесь за специализированной помощью, так как от этого может зависеть не только ваше здоровье и активность, но и жизнь.
Боль в суставе стопы
Если часто ноют и болят суставы стопы при ходьбе или в состоянии покоя, не стоит откладывать визит к врачу и ждать, что ситуация решится сама по себе. Часто суставная боль в костях ступни может свидетельствовать о протекании в организме опасных патологий, требующих адекватного и своевременного лечения. В противном случае осложнений не избежать, и больной даже в молодом возрасте рискует стать инвалидом.

Почему болят суставы стопы: причины
Острая болезненность подошвенной части стопы не возникает сама по себе, а является симптомом развития в организме заболевания, влияющего на функционирование опорно-двигательного аппарата.
Самостоятельно, без помощи врача, невозможно выяснить, что за причина вызывает боль в ступне на правой или левой ноге. Поэтому если человеку продолжительное время очень больно ходить, после нагрузок отекают пальцы, а жжение в стопе не проходит после отдыха, нужно срочно посетить врача, выяснить диагноз и начать адекватное лечение.
Артрит стопы
Хроническое, дегенеративно-дистрофическое заболевание, при котором сначала поражаются мягкие ткани, затем разрушения затрагивают кости стопы. Больного беспокоит ноющая боль в области сустава, также отекает и болит верх стопы, где находится таранная кость. После ходьбы и физических нагрузок симптомы обостряются, в запущенных случаях сустав ноги деформируется, больной больше не может нормально стоять на подошве, функциональность конечности очень сильно ограничивается.
Болезнь подагра
Так называется патология, развивающаяся вследствие нарушения в организме обменных процессов и образования в суставных структурах кристаллов солей мочевой кислоты. При прогрессировании заболевания, когда солевые наросты увеличились в размерах, беспокоят жгучие боли внутри сустава, развивается воспаление. На поверхности стопы образуются наросты, из-за чего она деформируется. Полностью вылечить подагру невозможно, но устранить острые симптомы при адекватном лечении реально.
Артроз голеностопа
Это заболевание дегенеративно-дистрофической природы, провоцирующее боль в ногах, которая отдает в верхнюю часть конечности — от стопы до бедра. Сначала разрушаются хрящевые ткани, затем деформируются и болят кости в своде стопы. Появляется отек пальцев ног, из-за чего на конечность при движении больно наступать. Со временем стопные структуры деформируются, больной приобретает инвалидность.
Плоскостопие
Такие подошвенные нарушения зачастую диагностируются у ребенка в период активного роста. Патология обусловлена слабостью связок стопы и мышечных тканей конечности, из-за чего ступня правой и левой ноги формируется неправильно. Из-за неравномерной нагрузки головки плюсневых костей с внутренней стороны ступни деформируются, начинает беспокоить резкая боль, на ноге образуется припухлость. Подошвенная часть стопы уплощается, косточка большого пальца деформируется.
Пяточные шпоры
Острая боль в стопе часто провоцируется плантарным фасциитом, при котором болезненность локализована возле пятки. Патология возникает вследствие чрезмерных физических нагрузок, подъема тяжестей, прогрессирования плоскостопия, травм. Если своевременно не приступить к лечению, сзади ступни вырастает длинная пяточная шпора, из-за которой при движении болят ступни, и нормальное передвижение человека ограничено.
Распространенные синдромы
Если у взрослого или ребенка болит нога в стопе и опухла, при этом наблюдается деформация конечности, возможно в организме развивается один из перечисленных ниже синдромов:
- «Лошадиная стопа». При такой патологии суставы стопы деформируются так, что нагрузка концентрируется с одной стороны — тыльной, в пятке или в передней части. Причины заболевания могут быть врожденными и приобретенными. Если не лечить суставы, больной станет полностью обездвиженным.
- «Стопа диабетика». Если неправильно лечить сахарный диабет и не следить за уровнем глюкозы в крови, в нижних конечностях нарушается кровообращение, в результате чего кожа снизу и сверху ступни воспаляется, образуется отечность, больной жалуется на ощущение, будто ломит в костях.
- «Маршевая стопа». Зачастую является следствием прогрессирования тендовагинита — воспаления сухожилий и связок. При таком синдроме болит сустав голеностопа и верхняя часть свода стопы, ближе к фалангам образуется отечность. Проверить деформацию и подтвердить диагноз можно после рентгенографии.
Вернуться к оглавлению
Травмирующий фактор
Не только заболевания суставов являются причинами болей сверху, снизу или в середине ступни. Режущая, острая болезненность часто свидетельствует о переломе, вывихе или ушибе нижней части конечности. Если случилась такая травма, боль появляется резко, мгновенно. Поврежденная стопа опухает, на нее больно становиться, при переломах появляется слабость в коленях, пострадавший становится полностью обездвижен.
Другие нарушения
Спровоцировать острые боли, и нарушение подвижности могут редкие болезни суставов стопы, например, такие:
- Метатарзалгия. Этот стопный дефект зачастую возникает у пожилых людей и связан с разрушением жировой прослойки на подошве, из-за чего появляются боли и дискомфорт при движении.
- Неврома Мортона. В основном диагностируется у женской половины, предпочитающей носить неудобную обувь на высоком каблуке. Из-за неравномерного распределения нагрузки образуется опухоль доброкачественной природы. Стопа больше всего болит сверху, беспокоит жжение, онемение и покалывание пальцев.
- Эритромелалгия. Патология, при которой наблюдается расстройство иннервации кровеносных сосудов. Больного беспокоят сильные болевые приступы. Фактором, влияющим на ее развитие, может быть перегревание конечностей, малоподвижный образ жизни, гипертония, злоупотребление лекарственными препаратами определенных групп.
- Фуникулярный миелоз. Основная причина возникновения — недостаток витамина В12. Патология чаще встречается у людей, постоянно сидящих на диетах и скудно питающихся. А также заболевание диагностируется у пациентов, страдающих патологиями ЖКТ. При фуникулярном миелозе беспокоят режущие, невыносимые боли, локализованные в стопах, тянет левую ногу или правую.
Вернуться к оглавлению
Как проводится диагностика?
Если у мужчины или женщины заболели стопы и симптомы нарастают, необходимо посетить врача и пройти ряд диагностических исследований. На начальном этапе диагностирования проводится внешний осмотр, пальпация и сбор анамнеза. После пациенту дается направление на прохождение таких исследований, как:
- рентгенография;
- КР или МРТ;
- УЗИ с допплером;
- общий и биохимический анализ крови.
Вернуться к оглавлению
Какое назначается лечение?
После того как врач установил, из-за чего болит левая стопа или правая, он назначит схему терапии, с помощью которой удастся снять неприятные симптомы и облегчить состояние. Уменьшить воспаление и отечность помогут препараты группы НПВС:
Избавиться от боли в стопе помогут таблетки анальгетики:
При аутоиммунных нарушениях используются цитостатики:
Дополнительно назначаются глюкокортикостероиды:
- «Преднизолон»;
- «Бетаметазон».
 Под воздействием тока лекарство действует на клеточном уровне.
Под воздействием тока лекарство действует на клеточном уровне.
В домашних условиях рекомендуется делать лечебные упражнения, чтобы ускорить восстановление, стоит записаться на курс мануального массажа и физиотерапевтических процедур, например, таких как:
Что делать, чтобы предотвратить осложнения?
Если у человека сильно заболела ступня, и состояние через 2—3 дня не улучшается, опасно игнорировать проблему и заниматься самолечением. Только своевременное обращение за медицинской помощью улучшает прогноз на успешное восстановление и помогает избежать негативных последствий.
Если боль в подошве вызвана различными заболеваниями опорно-двигательного аппарата, необходимо сначала убрать первопричину, после купировать сам болевой синдром. Большинство патологий полностью не излечиваются, но благодаря здоровому образу жизни удастся продлить ремиссию на долгие годы. Для этого рекомендуется регулярно делать упражнения, употреблять жидкость в достаточном количестве, правильно питаться, своевременно лечить инфекционные и другие болезни.
Боли в стопах ног — причины болезни ступней, симптомы и лечение
Боль в стопе может возникнуть во время ходьбы, после бега и даже в состоянии покоя. Независимо от обстоятельств и интенсивности болезненных ощущений такой признак указывает на патологию суставов подошвы. В статье определим, при каких болезнях болят ступни ног, каковы причины и какое лечение можно использовать.
Причины болей стопы
Ступня человека состоит из множества суставов. Это сложный механизм, на работу которого могут повлиять негативные внешние факторы:
- долгая ходьба;
- работа «на ногах»;
- травмы, а именно ушибы, разрыв или растяжение связок, трещины;
- неудобная обувь, ношение туфель на высоком каблуке;
- бег и другие физические нагрузки;
- лишний вес;
- натоптыши, мозоли на пальцах ног.
Чаще боли стопы ног возникают у людей старше 40 лет, поскольку суставы и кости подвергаются возрастным изменениям. Ткани изнашиваются и не могут полноценно выполнять свою функцию.
Если сустав стопы болит и при этом опух, то стоит заподозрить травму. Симптомы в зависимости от повреждения:
- ушиб – появляется сильная боль, отечность и гематома;
- перелом – острая болезненность, невозможно наступить на ногу, припухлость;
- растяжения связок – боль и отек;
- разрыв – сильная боль, которая не исчезает даже в состоянии покоя, гематома, припухлость.
У спортсменов хронические боли являются следствием постоянных травм, в результате чего развивается артрит, бурсит, тендинит и другие осложнения.
Неудобная и тесная обувь также вызывает отек сустава. Нарушается кровообращение, появляется синюшный оттенок кожи, мозоли, увеличивается косточка сбоку большого пальца. Позже становится больно ходить даже в удобной обуви, поскольку развивается воспалительный процесс. Вероятна вальгусная деформация стопы, плоскостопие, деформация пальцев.
Болезни стопы
Дискомфорт или болезненные ощущения в области стопы могут быть вызваны как системными заболеваниями, так и болезнями ступни. Распознать патологию можно в зависимости от локализации боли и внешних проявлений.
Сбоку с внешней стороны
Если начала болеть стопа с внешней стороны, то стоит рассмотреть такие возможные причины:
- Артрит. Суставы начинают опухать, они краснеют, горячие на ощупь. Боль возникает не только после долгой ходьбы, но и в состоянии покоя. Болезненные ощущения сильные, в районе пятки жжет. По утрам в ступне есть чувство скованности.
- Артроз. Основные симптомы болезни – хруст в суставах во время движения, скованность.
- Тендинит, или воспаление сухожилия. Основной признак – стопа ноет при ходьбе, но ноющая боль проходит после отдыха.
- Фасциит. Болит именно внутри стопы, но боль может отдавать в наружный край, не проходит во время отдыха.
- Повреждение кубовидной кости. Эта патология приводит к нарушению функционирования мышечного аппарата.
- Бурсит. При этом заболевании болит тыльная сторона ступни около большого пальца.
- Вальгусная деформация – может болеть ребро стопы.
Боль при наступании на ногу
Если резкая боль без причины возникает при попытке встать на ногу, то это может быть не только травма, но и пяточная шпора.
Болезненность локализуется снизу в задней части. Особенно больно наступать на подошву именно по утрам. Если болезненность локализуется снизу посередине, то это может быть фасциит.
Еще одной причиной того, что на конечность невозможно встать, является метатарзалгия. Боль локализуется на подушечках. При воспалительных процессах болят ступни при ходьбе и физических нагрузках. Эти обстоятельства могут вызвать артрит, артроз и искривления, и тогда будет побаливать подушечка под пальцами.
Болят подошвы
Боль в подошве ступни в районе пятки возникает при остеопорозе, изменениях в суставах. Также болезненность в зависимости от области ее проявления в стопе может указать на такие причины:
- заболевания легких и бронхов – болит подушечка на левом мизинце;
- остеохондроз – боль локализуется под большим пальцем;
- болезни печени – под мизинцем;
- нарушения в работе щитовидной железы – болит край большого пальца;
- болезни ЛОР-органов – по центру стопы;
- гинекологические проблемы или заболевания кишечника – в пятке.
Если сильно болит сверху сзади правая стопа, то вероятной причиной у женщин станут болезни яичников. Пульсирующая боль указывает на сосудистые нарушения, например, варикозное расширение. Причиной ущемления нервов может стать опухоль на стопе. Если очень пекут ступни, вероятен облитерирующий эндартериит. Это сосудистое заболевание.
Боль в своде и подъеме стопы
Если болит верхняя часть, то может быть повреждена кубовидная, таранная кости или голеностопный сустав.
Боль в передней части сверху свидетельствует о воспалительных процессах. Если нога опухла, то вероятен артрит или травма. Остеопороз также может приводить к тому, что болит верх в области косточки.
Снизу кость болит чаще при плоскостопии, неправильной постановке стоп. Из-за этого ломит ступни, защемляются нервные окончания и возникают другие неприятные ощущения.
Боль сбоку с внутренней стороны
Если боль локализуется с внутренней стороны ступни, то вероятны поражение нервных волокон, фасциит, воспалительные процессы, мозоли. Есть и более серьезные причины:
- подагра;
- сахарный диабет;
- остеомиелит;
- туберкулез пяточной кости.
При бурсите боль сосредотачивается в области внутренней стороны большого пальца, при растяжении сухожилий – в середине.
Что делать, если болят суставы ступни?
Больной должен обратиться за лечением к ортопеду-хирургу, травматологу, артрологу. Некоторые болезни суставов стопы вызваны обменными нарушениями, инфекционно-воспалительными процессами, эндокринными патологиями. Может потребоваться консультация эндокринолога, инфекциониста, ревматолога.
Профильный специалист проведет визуальный осмотр, назначит рентген, КТ или МРТ. Лабораторное обследование крови необходимо для выявления ревматоидного фактора, подагры, сахарного диабета и воспалительных процессов.
Лечение болей и заболеваний стоп
Лечить боль в ступне нужно обязательно, при этом необходимо устранять не только болезненность, но и причину. Терапия зависит от выявленной патологии, может быть консервативной и оперативной. Первая предполагает применение медикаментов (мази, таблетки), физиотерапевтических процедур, массажа, ЛФК. Все назначения, как и заключение о необходимости операции, должен дать лечащий врач.
Как лечить стопы в домашних условиях
От болезненности можно избавиться в домашних условиях, но терапию должен назначать доктор. Можно воспользоваться местными противовоспалительными и обезболивающими препаратами, народными средствами, делать зарядку и придерживаться мер профилактики.
До уточнения диагноза ни в коем случае нельзя использовать разогревающие мази, принимать горячие ванны для ног, накладывать согревающие компрессы. Необходимо обеспечить покой больной конечности: под запретом – тяжелые физические нагрузки, бег, прыжки.
Противовоспалительные мази для суставов
С болью в стопе помогут справиться мази, обладающие противовоспалительным и обезболивающим действием. Это может быть Диклофенак, Вольтарен гель, индометациновая мазь, Димексид гель. По назначению врача применяется гидрокортизоновая мазь. При пяточной шпоре мазь наносится после распаривания стопы.
Что делать, если суставы опухают?
Необходимо устранить причину припухания. Это может быть воспаление, обменные нарушения. Используйте противовоспалительные мази (перечислены выше), сократите потребление соли, откажитесь от алкоголя, делайте разминку для суставов.
Если воспаления нет, то помогут снять отечность холодные ванночки для ног и тугое бинтование.
Народные средства
Снять воспаление, припухлость и болезненность помогут такие средства народной медицины:
- компресс из прополиса;
- примочки отваром на основе золотого уса;
- свежий лист капусты;
- картофельный компресс;
- примочки на основе нашатырного спирта и растительного масла (ингредиенты берутся в равных пропорциях);
- дегтярная мазь (150 г березового дегтя и 80 г крема).
Внимание! При воспалительном процессе противопоказаны тепловые процедуры.
Ортопедическое лечение
В случае ортопедических патологий, например, вальгусной или варусной деформации, плоскостопия, не обойтись без ношения специальных приспособлений – ортезов. Если такое лечение не помогает, то проводится операция. Оперативное вмешательство также применяется при новообразованиях, натоптышах, которые не удалить консервативным способом.
Видео: Упражнения для стоп.
Профилактика болезней суставов стоп
Чтобы предотвратить суставную боль в ступне, нужно придерживаться таких профилактических мер:
- отказаться от высоких каблуков, выбирать удобную обувь, лучше ортопедическую, использовать ортопедические стельки;
- избегать чрезмерных нагрузок на ступни, не находиться в физиологически неправильных позах;
- соблюдать умеренную физическую активность, чтобы поддерживать мышечный тонус, делать разминку перед бегом или нагрузкой на ступни;
- бороться с лишним весом;
- делать массаж стоп и близко расположенных участков после трудового дня;
- придерживаться правильного питания и здорового образа жизни.
Эти меры помогут предотвратить большинство ортопедических болезней. Нельзя закрывать глаза, на такой симптом, как болезненность ступней. На ранней стадии патологию будет легче вылечить, нежели на запущенной.
Какие болезни поражают суставы ног: их симптомы и лечение

Боли в суставах ног знакомы многим из нас. Ранее считалось, что заболевания опорно-двигательного аппарата – удел пожилых людей, однако в последние годы наблюдается стремительное “омоложение” таких недугов. И сегодня подобные проблемы есть у каждого второго – третьего человека в мире. Многие болезни суставов ног – лечение которых начато вовремя – успешно проходят и больше не беспокоят человека, но если пускать их на самотек, не исключены и очень тяжелые последствия.

Пускать болезни “на самотек” очень опасно, даже если они кажутся безобидными
Виды заболеваний суставов ног
Разных форм суставных патологий существует много, и многие имеют схожие симптомы.
Специалисты-артрологи выделяют два основных заболевания: артрит и артроз. Встречаются и смешанные формы – артрозо-артриты: это дистрофическое разрушение суставного хряща на фоне хронического воспаления.
Артроз
Артроз – это патология дегенеративно-дистрофической природы с поражением суставного хряща и прилежащих к нему костных частей (эпифизов). Ноги – излюбленная локализация артрозов, поскольку им приходится постоянно выдерживать большие нагрузки (вес всего тела). Причинами данного заболевания обычно становится один (или сразу несколько) из нижеперечисленных факторов.
- Избыточная нагрузка на ноги, особенно при наличии лишнего веса. Так, работа, связанная с многочасовым стоянием на ногах может привести к артрозу коленных и голеностопных суставов.
- Травмы суставов и связочного аппарата, включая постоянную микротравматизацию. Например, при занятиях спортом или работе с отбойным молотком.
- Нарушения обмена веществ, связанные с отложениями солей в суставных полостях.
- Возрастные изменения – износ, истирание хрящей.
- Врожденные дефекты: любое недоразвитие или неправильное формирование сочленяющихся костей, связок и прилежащих к ним мышц приводит к тому, что обычная ходьба становится источником повышенной нагрузки (часто несоразмерной возможностям сустава).
- Операции, связанные с удалением суставных связок и менисков.
- Наследственные заболевания или предрасположенность.
- Длительно протекающие хронические воспалительные заболевания суставов.
- Общие заболевания соединительной ткани (ревматоидный артрит, красная волчанка, склеродермия и другие).
- Деформирующие артрозы стопы могут быть спровоцированы ношением неудобной обуви.
Симптомами артроза всегда будет боль в суставах (артралгия), затруднения при ходьбе и, по мере развития болезни – деформация ног. Сначала появляются утолщения эпифизов костей и атрофия прилежащих мышц, а в тяжелых формах развивается искривление ног, особенно сильно заметное при артрозе колена.
Лечение заболевания необходимо начинать с устранения причины, когда это возможно. Так, если к болезни привел лишний вес – необходимо его снизить, если причина в длительном пребывании на ногах – нужно подумать об организации периодического отдыха или смены деятельности, работы. Правда, одной только разгрузки суставов для их восстановления недостаточно. Потребуется прием препаратов, улучшающих кровообращение и обменные процессы, а также восстанавливающих и защищающих хрящевую поверхность (хондропротекторы).
При артрозе очень полезны занятия лечебной физкультурой, массаж и мануальная терапия – все эти меры препятствуют развитию контрактур (затруднению подвижности) и анкилозов (зарастанию суставной щели). Однако если болезнь зашла далеко, и методы консервативной терапии не в силах избавить больного от страданий – поможет только операция, замена поврежденных суставных поверхностей на искусственные.

Если запустить болезнь – можно оказаться на операционном столе
Артриты
Артриты – это воспалительные заболевания суставов как инфекционной, так и неинфекционной природы. Инфекционные артриты могут развиваться как самостоятельные патологии, так и как симптомы общих заболеваний (например, ревматизма). Воспаление одного сустава (моноартрит) обычно вызывается проникновением внутрь него инфекции через поврежденные кожные покровы или с током крови. Например, инфекционный артрит суставов стопы или голеностопа может возникнуть как осложнение инфицированной мозоли.
Артриты при общих инфекциях организма (таких как вышеупомянутый ревматизм, боррелиоз, болезнь Лайма и другие) не характерны исключительно для суставов ног, но часто локализуются именно там, поскольку ноги наиболее нагружены и не всегда хорошо снабжаются кровью.
Также суставы стопы и пальцев ног могут поражаться ревматоидным артритом. Это общее аутоиммунное воспаление соединительной ткани, а его излюбленная локализация – мелкие суставы. Ревматоидный полиартрит протекает хронически и часто приводит к деформации стопы, лишая человека возможности нормально ходить.
Артриты иногда сопровождаются воспалением околосуставных тканей – периартритами. Периартриты могут охватывать близлежащие к суставу связки и сухожилия, капсулу и мышцы. Им способствует проникновение инфекции в ткани из воспаленной суставной полости или извне – с током крови и лимфы.
Провоцирующими факторами развития артритов нижних конечностей являются:
- переохлаждение ног, например, из-за ношения обуви не по погоде, промокания и т. д.
- хронические очаги инфекции в организме;
- сниженный иммунитет – при этом создается благоприятная среда как для активизации инфекций, так и для возникновения аутоиммунных реакций (атак иммунной системы организма на собственные органы и ткани);
- повреждение кожи на ногах, например, длительно незаживающие мозоли или трещины на стопе;
- другие заболевания, например, остеоартроз, к которому артрит присоединяется вторично.
Симптомами артритов , в отличие от артрозов, будут признаки воспаления – отек, покраснение, боль, повышение температуры кожи над пораженной областью. В зависимости от выраженности воспалительной реакции может страдать и общее состояние: развиваться лихорадка, интоксикация и т. д. При хронических артритах (и при артрозах тоже) на поздних стадиях болезни нередко развивается деформация суставов, вследствие дистрофических процессов в хрящевой ткани.
Лечение артрита в корне отличается от лечения артроза. Прежде всего, в остром периоде необходимо обеспечить покой больной конечности. При двустороннем поражении крупных суставов пациенту следует соблюдать постельный режим и по максимуму ограничить ходьбу. При инфекционных артритах из медикаментов обязательно назначаются антибиотики, нестероидные противовоспалительные средства и гормоны. Обычно инъекции гормонов делаются непосредственно в суставную полость – это быстро снимает воспаление и приносит человеку значительное облегчение.
Аутоиммунные артриты лечат средствами, направленными на нормализацию иммунной реакции, а также местно (то есть мази, гели, компрессы, растирания).
При хронических артритах в периоды ремиссии необходим комплекс мер, направленных на поддержание суставов в подвижном состоянии и препятствующих развитию контрактур. Полезны массаж, гимнастика, мануальная терапия, тепловые процедуры и санаторно-курортное лечение.
Подагра
Типичным заболеванием ног является подагра – отложение в суставных полостях солей мочевой кислоты. Для нее характерно очень болезненное воспаление плюснефаланговых суставов больших пальцев ног, реже голеностопных и мелких суставов стопы. При подагре назначают препараты, препятствующие образованию мочевой кислоты – урикодепрессанты, которые всегда принимаются под контролем врача, поскольку могут вызывать побочные эффекты.

Массаж – не только приятная процедура, он дает и сильный лечебный эффект
Профилактика
Чтобы не лишать себя радости свободного движения, намного проще предотвратить возникновение вышеописанных заболеваний, чем потом долгие годы заниматься их лечением. Итак, что полезно для суставов ног?
Здоровый образ жизни. Отказавшись от вредных привычек, в особенности переедания, вы избавите себя от одной из основных причин артроза – лишних килограммов. А сохраняя активность и подвижность – обеспечите нормальную выработку синовиальной жидкости (смазки), и тем самым будете поддерживать хрящи в хорошем состоянии.
Закаливание. Обливание ног холодной водой не только повысит сопротивляемость организма инфекциям, но и натренирует кровеносные сосуды, а значит, поддержит хорошее кровоснабжение суставных и околосуставных тканей.
Рациональное питание. Для хрящевой ткани очень полезны продукты, содержащие моно- и полиненасыщенные жирные кислоты, витамины (особенно C и P), а также кальций. Жирными кислотами богата красная рыба, витаминами – фрукты, овощи и зелень, кальцием – молочные продукты, особенно сыр и творог. А избыток в рационе мясных блюд, богатых пуринами, а также супов на крепких мясных бульонах может привести к развитию подагры. Многие диетологи для профилактики болезней суставов рекомендуют употреблять больше сырых продуктов: фруктов и овощей.
Движение. Даже высокая двигательная активность при здоровом образе жизни не всегда дает необходимую нагрузку, поэтому при появлении первых признаков проблем с суставами ног будет очень полезно освоить комплекс гимнастических упражнений и регулярно его выполнять. Это может быть лечебная гимнастика, йога, танцы или что-то еще. Главное подобрать оптимальную нагрузку.
Соблюдая эти несложные правила, можно избежать многих заболеваний суставов ног, а если проблемы уже дали о себе знать – максимально облегчить течение болезни. Главное – сделать здоровый образ жизни своей привычкой. И тогда можно не беспокоиться о том, что болезнь подступит в самый неподходящий момент и навсегда лишит вас возможности радоваться свободе движения.

 Симптомы артрита стопы
Симптомы артрита стопы Артрит стопы – диагностика
Артрит стопы – диагностика Артрит суставов стопы – лечение
Артрит суставов стопы – лечение Лекарственная терапия
Лекарственная терапия Физиотерапия
Физиотерапия Хирургическое лечение
Хирургическое лечение Дополнительные рекомендации
Дополнительные рекомендации
